Врожденный порок развития - возникшее внутриутробно стойкое морфологическое изменение органа, системы органов, части тела или всего организма, выходящее за пределы вариаций строения и нарушающее его (её) функцию. Пороки развития, не сопровождающиеся функциональными нарушениями, чаще называютврожденными малыми аномалиями – стигмами дизэмбриогенеза (например, деформации ушных раковин - не обезображивающие лица больного и существенно не отражающиеся на восприятии звуков).
К врожденным порокам относятся следующие морфологические нарушения развития:
АГЕНЕЗИЯ - полное врожденное отсутствие органа.
АПЛАЗИЯ - врожденное отсутствие органа с наличием его сосудистой ножки.
ВРОЖДЕННАЯ ГИПОПЛАЗИЯ - недоразвитие органа, проявляющееся дефицитом относительной массы или размеров органа, превышающем отклонение в две сигмы от средних показателей для этого возраста.
ВРОЖДЕННАЯ ГИПОТРОФИЯ - уменьшение массы тела плода или новорожденного. У детей старшего возраста применяют термин “нанизм” (карликовость, микросомия, наносомия).
ВРОЖДЕННАЯ ГИПЕРТРОФИЯ - увеличенная относительная масса (или размеры) органа за счет увеличения количества (гиперплазия) или объема (гипертрофия) клеток.
МАКРОСОМИЯ (гигантизм) - увеличенная длина тела.
ГЕТЕРОТОПИЯ - наличие клеток, тканей или целых участков органа в другом органе или в тех же зонах того же органа, где их быть не должно.
ГЕТЕРОПЛАЗИЯ - нарушение дифференцировки отдельных типов ткани.
ЭКТОПИЯ - смещение органа, т.е. расположение его в необычном месте.
УДВОЕНИЕ - увеличение в числе того или другого органа или его части. Часто используется частица “поли-” (полидактилия).
АТРЕЗИЯ - полное отсутствие канала или естественного отверстия.
СТЕНОЗ - сужение канала или отверстия.
НЕРАЗДЕЛЕНИЕ (слияние) органов или двух симметричных или асимметрично развитых однояйцевых близнецов. Используется частица “син-” (синдактилия).
ПЕРСИСТИРОВАНИЕ - сохранение эмбриональных структур, в норме исчезающих к определенному периоду развития (открытое овальное окно или артериальный проток у ребенка старше трех месяцев). Одна из форм персистирования - дизрафия - незаращение эмбриональной щели (расщелины губы, неба, позвоночника, уретры).
ДИСХРОНИЯ - нарушение темпов (ускорение или замедление) развития.
По этиологическому признаку целесообразно различать три основные группы пороков:
Наследственные - пороки, возникшие в результате мутаций (стойких изменений наследственных структур) в гаметах или (реже) зиготе. В зависимости от уровня мутации пороки подразделяют на генные и хромосомные.
Экзогенные - пороки, обусловленные действием тератогенных факторов непосредственно на эмбрион или плод. Тератогенные ВПР могут фенотипически напоминать (копировать) генетически детерминированные ВПР, в таких случаях их называют фенокопиями.
Мультифакториальные - ВПР, произошедшие от совместного воздействия генетических и экзогенных факторов, причем, ни один из них отдельно не является причиной развития порока.Очевидно, что такое разделение несколько условнопоскольку генные и хромосомные мутации, лежащие в основе наследственных пороков, также индуцированы различными факторами.
В зависимости от времени воздействия факторов , индуцирующих развитие порока, все врожденные пороки могут быть разделены на:
Гаметопатии - поражение на уровне половых клеток - гамет.
Бластопатии - поражение бластоцисты, т.е. зародыша 15 дней после оплодотворения.
Эмбриопатии - ВПР, возникшие в результате повреждения эмбриона (воздействие повреждающего фактора в период от 16 дня после оплодотворения, до конца 8 недели.
Фетопатии - повреждения плода (9 неделя - окончание родов).
В зависимости от последовательности возникновения различают:
первичные - непосредственно обусловленные воздействием тератогенного фактора (генетического или экзогенного).
вторичные - являются осложнением первичных и всегда патогенетически с ними связаны (например, атрезия водопровода мозга (первичный порок), приведшая к развитию гидроцефалии (вторичный) или spina bifida (первичный), сопровождающаяся косолапостью (вторичный). Названные гидроцефалия и косолапость могут быть и первичными пороками, возникновение их при этом будет непосредственно связано с воздействием повреждающих факторов или с генными мутациями.
Выделение первичных пороков из комплекса обнаруженных у ребенка нарушений развития имеет боьшое значение для медико-генетического прогноза, поскольку риск определяется по основному пороку.
По распространенности в организме первичные ВПР целесообразно подразделять на:
изолированные (одиночные, локальные) - локализованные в одном органе (например, стеноз привратника или персистирование артериального протока);
системные - пороки в пределах одной системы (например, хондродисплазия, артрогриппоз);
множественные - пороки, локализованные в органах двух и более систем.
Наиболее распространенной классификацией изолированных и системных ВПР является классификация, в основу которой положен не этиологический, а анатомо-физиологический принцип деления тела человека на системы органов. Именно по этому принципу построена классификация ВОЗ, рекомендованная для учета болезней и причин смерти, принятая XXIX Всемирной ассамблеей здравоохранения в 1975 г. Множественные ВПР целесообразно подразделять по этиологическому принципу. Таким образом, предлагается следующая
классификация ВПР:
|
А. Врожденные пороки развития органов и систем: Пороки ЦНС и органов чувств Пороки лица и шеи Пороки сердечно-сосудистой системы Пороки дыхаательной системы Пороки органов пищеварения Пороки костно-мышечной системы Пороки мочевой системы Пороки половых органов Пороки эндокринных желез Пороки кожи и ее придатков Пороки последа Прочие пороки |
Б. Множественные врожденные пороки: Хромосомные синдромы Генные синдромы Синдромы, обусловленные экзогенными факторами (многофакторные) Синдромы неустановленной этиологии Множественные пороки неуточненные |
Основные принципы взаимосвязи между воздействием на плод каких-либо факторов и формированием порока:
- Специфичность тератогена. Тератогенный фактор (ТФ) вызывает возникновение специфических ВПР или пороков определенного типа.
- Время воздействия ТФ. Существуют терминационные периоды для различных органов и систем, и только воздействие в этот критический период приведет к формированию ВПР соответствующего органа, системы или ряда систем, если терминационные периоды совпадают.
- Доза тератогена. Для многих ТФ существует порог концентрации, ниже которого статистическая вероятность тератогенного эффекта ничтожно мала.
- Генетическая конституция матери и плода во многом определяет устойчивость к воздействию ТФ (например, только у 11% матерей, принимавших во время беременности дифенилгидантоин, развилсягидантоиновый синдром плода).
Выделяют тератогенные факторы биологической (инфекционной), физической и химической природы.
Среди биологических факторов значительная роль принадлежит инфекционным агентам (особенно ТОRCH -инфекциям ):
- токсоплазмоз - нарушение роста плода и развития мозга;
- сифилис - нарушение роста плода, развитие мозга и скелета;
- вирус краснухи - вызывает катаракту, глухоту, задержку умственного развития, ВПС;
- цитомегаловирус - нарушение роста плода, аномалии ссо стороны ЦНС, иногда
только потеря слуха;
- вирус герпеса - обычно не вызывает пороков, ноо при пренатальном заражении
может привести к развитию энцефалита новорожденных.
Химические вещества и медицинские препараты:
Алкоголь - нарушает рост плода, приводит к развитию аномалий головного мозга, лицевого дисморфизма, ВПС (у 30-40% детей от матерей, часто употребляющих алкоголь во время беременности, развивается алкогольный синдром плода. Частота в популяции 1-2:1000 новорожденных).
Гидантоин - нарушение рроста плода, развитие аномалий скелета и ЦНС
(гидантоиновый синдром).
Талидомид - пороки развития конечностей и расщелины неба.
Ретиноевая кислота - ВПР головного мозга, уха и сердца.
Тетрациклин - образование темных пигментных пятен на поверхности зубов.
- Варфарин - кровотечения, атрофии зрительной системы (варфариновый синдром).
Другие препараты - антиконвульсанты, антикоагулянты, антитиреоидные препараты,
химиопрепараты, йодсодержащие вещества, свинец, литий, ртуть, противозачаточные
препараты.
Радиационные воздействия - ТФ, который может вызывать ВПС, нарушая деление клеток и органогенез. Преимущественно поражается нервная система и череп (микро- и гидроцефалия), глаза (катаракта, колобома).
Метаболические нарушения у матери:
При сахарном диабете - 10-15% риск возникновения у детей ВПР сердца, скелета,ЦНС.
Основной ТФ - гипергликемия.
При фенилкетонурии - почти всегда формируются ВПС и дефекты ЦНС.
Основной ТФ - избыточная концентраация метаболитов фенилаланина.
Механические воздействия на плод
Внутриматочные (неправильное анатомическое строение матки, внутриматочные опухоли или фибромы) - ограничивают движения и рост плода, что может прривести к развитию ягодичного предлежания, деформаций лица, вывиха бедра, косолапости. При маловодии может возникнуть гипоплазия легких, деформации лица и др. аномалии (синдром Поттер).
Внешние - способствуют развитию нарушений кровоснабжения плода, образованию складок амниотического мешка (амниотические сращения - тяжи Симонара), результатом чего может стать гипоплазия конечностей или поперечные ампутации (амниотические перетяжки).
Одной из насущных проблем педиатрии, клинической генетики и медицины в целом является регистрация ВПР, мониторинг их частоты, позволяющие определить генетические и тератогенные факторы дисморфогенеза. Согласно рекомендациям международных комитетов, все ВПР, которые потенциально могут быть выявлены, должны быть выявлены, поскольку только такой подход позволяет обнаружить связь изменения экологии с динамикой частоты ВПР. В большинстве мониторинговых систем в обязательном порядке проводятся учет и регистрация 19 нозологических пороков развития, а также синдром Дауна и комплекс множественных пороков развития (МВПР). Выбор этих определенных нозологических форм обусловлен, во-первых, относительной однозначностью диагностики, во-вторых, тем, что все они диагностируются за время нахождения ребенка в роддоме, что должно способствовать оперативности принимаемых решений при увеличении частоты конкретных ВПР в регионе. При регистрации пороков может возникнуть ряд диагностических сложностей:
Фенотипическое сходство пороков, имеющих разные причины.
Дифференциальная диагностика пороков, затрагивающих близкие анатомические области.
Дифференциальная диагностика изолированных и синдромальных ВПР.
Дифференциальная диагностика первичных и вторичных ВПР.
Проблема оценки микроформ пороков, которые не должны учитываться в качестве ВПР.
Приводим краткое описание основных ВПР (с кодами МКБ-10, Класс XVII).
Анэнцефалия - полное или частичное отсутствие головногоо мозга, костей свода черепа и мягких тканей. При этом поверхность головы образует беспорядочная масса кистозно измененной соединительной ткани с элементами нервной, покрытая прозрачной мембраной. Частота - 3,3:10 000 новорожденных.Q00-Q00.0.
Спинномозговая грыжа (spina bifida) - выпячивание мозговых оболочек, корешков и вещества спинного мозга через отверстие, образованное в результате незаращения позвоночника (аплазия дужек и остистых отростков различного числа позвонков). Наиболее частая локализация - пояснично-крестцовый отдел, редкая - в шейном отделе.
Спинномозговые грыжи классифицируются в зависимости от степени дефекта и содержимого грыжевого выпячивания:
- менингоцеле - выбухание в дефект позвоночника только оболочек спинного мозга, содержащих ликвор.
Миеломенингоцеле - вовлечение спинного мозга, при этом он недоразвит, с участками глиоза, расширенным центральным каналом.
- полный рахизхиз - расщелина позвонков с дефектом мозговых оболочек и мягких покровов. Грыжевое выпячивание отсутствует, спинной мозг лежит в области дефекта открыто и имеет вид деформированной тонкой пластинки или желоба.
Частота порока - 6,6:10 000 новорожденных. Q05 .
Не учитывается spina bifida occulta - самая легкая форма порока, проявляющаяся ограниченным втягиванием кожи, гематомами, родимыми пятнами, ростом волос над пораженным участком позвоночника.
Энцефолоцеле - черепно-мозговые грыжи, которые обычно располагаются в местах соединения костей черепа: между лобными костями, теменной и височной, теменных и затылочных костей и т.д. Дефект может иметь разные размеры - от неизменяющих нормальную конфигурацию черепа до значительных, когда в отверстие проникает большая часть головного мозга. Различают две основные формы черепно-мозговых грыж:
- менингоцеле (см. выше).
- менингоэнцефалоцеле .
Частота порока - 1,1:10 000 новорожденных. Q01 .
Энцефалоцеле не учитывается при сочетании со спинно-мозговой грыжей.
Гидроцефалия врожденная (врожденная водянка головного мозга) - расширение желудочков мозга и субарахноидальных пространств за счет избыточного количества цереброспинальной жидкости. При этом увеличивается окружность черепа (до 80-100 см в диаметре), нарушается пропорция головы и тела (в норме окружность головы на 2 см больше, чем окружность груди), отмечается расхождение швов и увеличение размеров родничка.
Частота порока - 3,9:10 000 новорожденных. Q03 .
Микротия, анотия - аномалия развития ушной раковины. Наиболее тяжелая форма (анотия) - полное отсутствие ушной раковины и слухового канала. Порок обычно правосторонний.Частота - 0,9:10 000.Q16 .
Расщелина неба (“волчья пасть”) - расщелина мягкого и/или твердого неба (сообщение между полостью носа и ротовой полостью), расположенная по средней линии, без расщелины губы или альвеолярного отростка. Расщелина бываетполной (щель в мягком и твердом небе), частичной (щель только в мягком или твердом небе), сквозной или подслизистой.
Частота порока - 5,9:10 000 новорожденных. Q35 .
Подслизистая расщелина не регистрируется.
Незаращение губы (“заячья губа)” - дефект тканей верхней губы, идущей от красной каймы к носу. Часто сопровождается незаращением неба и дефектом альвеолярного отростка. Различают одностороннюю (чаще левостороннюю) и двустороннюю расщелины губы с расщелиной или без расщелины неба. Частота - 8,3:10 000 новорожденных.Q36-Q37 .
Транспозиция крупных сосудов - отхождение аорты от правого желудочка, легочной артерии - от левого. При отсутствии свободных шунтов (дефектов перегородок, открытого артериального протока) порок несовместим с жизнью. Включает различные степени транспозиций крупных сосудов и инверсию сердечных камер.
Наиболее характерные клинические проявления - цианоз, одышка, сердечные шумы над дефектом, судоороги. Чаще всего порок диагностируется на вскрытии.
Частота - 3,2:10 000 новорожденных. Q20.3 .
Гипоплазия левого сердца - летальный порок сердца, резкое недоразвитие левого желудочка в результате атрезии или стеноза аортального или митрального клапана или их комбинация. Смерть наступает в первые недели жизни. Диагноз устанавливается на вскрытии. Частота - 1,3:10 000 новорожденных.Q23.4 .
Атрезия пищевода - сужение или непроходимость пищевода с трахеопищеводным свищом или без него. Существуют различные типы атрезии, однако в 90% случаев верхняя часть пищевода слепо заканчивается, а нижняя имеет соустье (фистулу) с трахеей.
Клинически проявляется рвотой не створоженным молоком, приступами удущья и кашлем во время или после кормления ребенка.
Частота - 2,9:10 000 новорожденных. Q39-Q39.0-Q39.3 .
Атрезия ануса - отсутствие анального отверстия и прямой кишки. Может включать в себя: отсутствие ануса (“неперфорированный анус”), отсутствие прямой кишки и/или анального канала или их сочетание.
Неперфорированный анус клинически проявляется слепо заканчивающимся углублением или выпячиванием пигментированной кожи. Пороки вышерасположенных отделов часто сопровождаются образованием фистул с уретрой, мочевым пузырем или влагалищем. При всех типах аноректальных атрезий дефекация невозможна. Без оперативного лечения порок несовместим с жизнью. Частота порока - 3,2:10 000 новорожденных.Q42.0-Q42.3 .
Агенезия и дисгенезия почек - двустороннее или одностороннее отсутствие почек. Арения - несовместимый с жизнью порок, приводящий к смерти ребенка в течение первых часов после рождения. Частота пороков - 1,9:10 000 новорожденных.Q60-Q60.0- Q60.5 .
Гипоспадия - нижняя расщелина уретры, смещение отверстия мочеиспускательного канала на нижнюю поверхность полового члена, в мошонку или промежность. Короткая уретра приводит к искривлению полового члена. Искривление может быть и за счет короткой уретры.
Различают следующие формы гипоспадии: венечную, стволовую, мошоночную, промежностную. Частота - 11,0:10 000 новорожденных. Q54-Q54.0- Q54.3 .
Эписпадия - врожденная расщелина части или всей передней (верхней) стенки уретры. Сопровождается искривлением полового члена, подтягиванием его вверх и втягиванием в окружающие ткани. Различают следующие формы:
У мальчиков - эписпадия головки, ствола полового члена и полная эписпадия.
У девочек - эписпадия клитора, неполная (субсимфизарная - расщелина распространяется на заднюю стенку уретры до шейки мочевого пузыря), и полная (ретросимфизарная - расщелина переходит на шейку и переднюю стенку мочевого пузыря).
Порок не учитывается, когда является частью экстрофии мочевого пузыря.
Частота - 1,8:10 000 новорожденных (Q64.0 .), причем у мальчиков в 5 раз чаще, чем у девочек.
Экстрофия мочевого пузыря - врожденная расщелина мочевого пузыря и брюшной стенки. Порок проявляется дефектом передней брюшной стенки, через который выворачивается наружу обнаженная слизистая оболочка задней стенки мочевого пузыря, при этом устья мочеточников зияют. Экстрофия мочевого пузыря всегда сопровождается тотальной эписпадией. Частота порока - 0,3:10 000 новорожденных (Q64.1 ), мальчиков в 3 раза больше, чем девочек.
Редукционные пороки конечностей - группа пороков, характеризующаяся значительным варьированием клинических проявлений: от отсутствия фаланги пальцев либо отдельных структур конечностей до отсутствия всей конечности - амелия. Различают следующие типы РПК:
Поперечные - все ВПР ампутационного типа, на любом уровне конечности, при этом дистальные отделы конечности отсутствуют.
Продольные - редукции компонентов конечности вдоль ее продольной оси (тибиальные или фибулярные части конечности редуцированы либо отсутствуют, дистальные отделы полностью или частично сохраняются. Наибоолее частая форма - радиальная аплазия (“лучевая косорукость”), часто с отсутствием большого пальца.
Интеркалярные - редукционный порок, при котором длинные кости средней части конечности либо значительно укорочены, либо отсутствуют.
Поперечные редукции чаще односторонние, продольные и интеркалярные - двусторонние. Частота пороков - 5,6:10 000 новорожденных.Q71, Q72, Q73 .
Диафрагмальные грыжи - перемещение органов брюшной полости в грудную вследствие дефекта в диафрагме. Различают истинную и ложную ДГ.
Истинная - грыжевое мешковидное выпячивание в грудную полость истонченной диафрагмы, листка брюшины и висцеральной плевры.
Ложная - грыжевой мешок отсутствует, а органы брюшной полости, перемещенные в грудную клетку через расширенное естественное отверстие (щель Бохдалека или Лоррея) или эмбриональный дефект в диафрагме, сдавливают легкие и органы средостения. Без оперативного лечения половина детей умирает на первой неделе жизни.
Частота - 2,8:10 000 новорожденных. Q79.0, Q79.1 .
Омфалоцеле (грыжа пупочного канатика) - порок развития передней брюшной стенки, при котором через дефект в области пупка проникают внутренние органы. Пупочное кольцо расширено, размеры его от - от 1-2 см до величины массивного дефекта во всю брюшную стенку. Мешковидное образование содержит петли кишечника, иногда печень. Стенка грыжевого мешка состоит из амниона и элементов пуповины.
Частота - 2,0:10 000 новорожденных. (Q79.2 ).При диагностике исключают гастросхизис, аплазию и дисплазию абдоминальных мышц.
Гастросхизис - дефект передней брюшной стенки, расположенный латерально от неповрежденного пупка. Через дефект небольшого размера (3-5 см) выходят петли кишечника, покрытые фиброзной пленкой. Часто наблюдается атрезия кишечника.
Частота - 0,8:10 000 новорожденных. Q79.3 .
При диагностике исключают омфалоцеле, аплазию и дисплазию абдоминальных мышц.
Синдром Дауна - хромосомное заболевание. Характеризуется множественными пороками развития (см. раздел 3).Q90 .
Множественные врожденные пороки развития - представляют собой различные по этиологии, гетерогенные случаи пороков, локализованных в органах двух и более систем.
При диагностике исключают синдромы МВПР с известной этиологией (например, моногенные и хромосомные)
Частота МВПР - 15,8:10 000 новорожденных. Q89.7 .
Когда у нас обнаружили расширение лоханок почек плода на втором плановом узи в 22 недели, я не знала куда бежать и к кому обращаться за помощью, перевернула весь интернет и нашла очень мало информации по данному вопросу. Решила здесь описать свою проблему, если вдруг кто-то такой же, как и я, будет искать поддержку и информацию.
Так вот на втором плановом УЗИ в 22 недели у плода обнаружили расширение лоханки левой почки до 7 мм. Врач предположил, что ребеночек не пописал, и что возможно всё нормализуется. Вторая почка была нормальных размеров. Но в заключении он написал: маркер ХА: пиелоэктазия левой почки плода. Консультация генетика. Я дико перепугалась, поехала в центр планирования на экспертное узи, где меня напугали еще больше: якобы если я решу оставить ребенка, то придется долго его ставить на ноги и возможно он будет инвалидом. В худшем случае всё это грозит удалением почки. В заключении поставил диагноз: гидронефротическая трансформация левой почки. Генетик вообще меня ошарашила: разговаривала со мной так, как будто я уже собралась прерывать беременность, объяснила куда пойти и к кому обратиться, чтобы мне без уговоров прервали, затем долго объясняла, что ей не очень хочется видеть наших больных детей, чтобы мы ей только здоровых приводили. И в заключении предложила мне амниоцентез, но за 14 тыс. рублей в центре здоровья на Красной, так как у них нет реактивов. Предложение это было связано с тем, что пиелоэктазия почек плода является маркером хромосомных аномалий, в частности синдрома Дауна. Я с мужем вышла от нее в огромном шоке, но держалась.
Мы решили, что будем бороться за нашего малыша и на сроке 24 недели пошли на контрольное узи. Заключение: расширение лоханки левой почки плода до 8мм. О врожденном пороке развития не было и речи, но маркер врач все-таки поставила. Я себя успокаивала тем, что вторая почка здорова и значит шанс жить у нас есть, а вторую можно вылечить, тем более, что это подтвердил детский врач-уролог Областной детской больницы им. Филатова.
Я успокоилась, начали приобретать потихоньку для малыша необходимые вещи, купили кроватку, коляску. И тут плановое УЗИ в 31 неделю. Врач поразил меня своей халатностью, померил только размеры плода и воды. Чтобы он посмотрел почки малыша, пришлось настоять. В итоге: пиелоэктазия левой почки плода 20 мм, расширение чашечки до 14 мм. Конечно же он ставит маркер ХА.
Я в ужасе. Детский уролог говорила, что до 20 мм почки не оперируются, а только наблюдаются. А у нас уже 20 мм и до конца беременности еще 10 недель, они же еще могут вырасти! И такое расширение реально говорит уже о гидронефрозе, тем более, что и чашечки расширены. Делать нечего, остается ждать рождения ребенка, чтобы точно определить диагноз. Малыш у нас очень крупный, уже на 35 недель идет по размерам головки и животика. Опять стараюсь держаться и надеяться на лучшее, у людей детки и не с таким диагнозом выживают. Но врач в ЖК просто вынесла мне мозг в последний визит: я у нее интересуюсь про почки, а ее они не волнуют, ее волнует маркер к синдрому Дауна! Хотя я читала, что отдельно пиелоэктазия почек без других нарушений развития не является маркером ХА. Теперь остается только ждать рождения малыша. Стараюсь меньше нервничать, уговариваю его выздоравливать и надеюсь на лучшее. О дальнейшем течении проблемы буду постепенно отписываться, если кому интересно.
Врожденные пороки развития плода (ВПР) – это пожалуй, самое опасное осложнение беременности, приводящее к детской инвалидности и смертности.
Рождение ребенка с врожденными дефектами развития – всегда большая травма для любых родителей. Статистика в этом плане не утешающая: в России частота ВПР достигает 5-6 случаев на 1000 детей.
К сожалению, предвидеть данные патологии до беременности не представляется возможным. Ребенок с врожденными пороками развития может появиться абсолютно в любой семье независимо от наличия или отсутствия вредных привычек, образа жизни или материального достатка.
Какие бывают нарушения в развитии плода при беременности
Все аномалии развития плода при беременности можно разделить на несколько видов :
1. Наследственные
Наследственные заболевания являются следствием генных мутаций. Мутация — это изменение наследственных свойств организма из-за перестроек в структурах, которые ответственны за хранение и передачу генетической информации. К ним относятся синдром Дауна, синдром Патау, и др.
2. Врожденные
Врожденные аномалии — заболевания, приобретаемые в утробе матери из-за воздействия внешних факторов ( и микроэлементов, травмы при беременности и пр.). Они могут затрагивать практически любые органы. К врожденным порокам развития плода относятся пороки сердца, неразвитость головного мозга, челюстно-лицевые деформации и др.
3. Мультифакториальные (сочетанный фактор)
Деления аномалий развития плода на виды довольно условно, потому что в подавляющем большинстве случаев задержки развития являются сочетанием наследственных и врожденных факторов.
Классификация пороков развития плода
Наиболее распространенные пороки внутриутробного развития плода:
- Аплазия (отсутствие какого-либо органа);
- Дистопия (расположение органа в нехарактерном для него месте);
- Эктопия (смещение органа наружу или в соседнюю полость тела);
- Гипотрофия, гипоплазия (снижение массы тела плода, недоразвитость);
- Гипертрофия, гиперплазия (увеличение в размерах какого-либо органа);
- Атрезия (заращение естественных отверстий);
- Срастание парных органов;
- Стеноз (сужение каналов и отверстий органов плода);
- Гигантизм (увеличение тела и внутренних органов плода в размерах);
- Дисхрония (ускорение или торможение развития процессов).
Хочется отметить, что степень выраженности патологий может быть совершенно разной. Это зависит от расположения генетической поломки, а также от длительности и интенсивности токсического воздействия на плод. Четкого соотношения между ними не прослеживается.
Женщина, которая подверглась токсическому воздействию при беременности, может родить абсолютно здорового ребенка. При этом риск появления задержки в развитии у будущего потомства данного плода сохраняется, как следствие генетической поломки с отсутствием клинических проявлений.
Причины появления пороков развития плода
Вопрос изучения патологий развития плода очень многообразен. Данной темой занимаются специалисты разного уровня и направлений — генетики, эмбриологи неонатологи, специалисты пренатальной диагностики.
Причиной наследственных патологий является генная мутация. К появлению врожденных аномалий приводят различные неблагоприятные воздействия на органы плода во время беременности, особенно в критические периоды его развития. Факторы, которые вызывают ВПР, называют тератогенными.
Самые изученные тератогенные факторы :
- медикаментозные (прием средств, запрещенных при беременности или в определенный период беременности);
- инфекционные (корь, ветряная оспа, передающиеся от матери к плоду);
- ионизирующее излучение (рентген, радиоактивное излучение);
- алкогольный фактор (прием беременной женщиной большого количества алкоголя может привести к тяжелейшему алкогольному синдрому у плода, несовместимому с жизнью);
- никотиновый фактор (курение во время беременности может спровоцировать отставание в развитии ребенка);
- токсические и химические (женщинам, работающим на вредном производстве, за несколько месяцев до беременности и на весь ее срок следует исключить контакты с агрессивными химическими и токсическими веществами во избежание появления тератогенного эффекта у плода);
- недостаток витаминов и микроэлементов (нехватка фолиевой кислоты и полиненасыщенных кислот Омега-3, белков, йода, отсутствие сбалансированного питания могут привести к отставанию в развитии плода, нарушениям работы головного мозга).
Нередко в появлении ВПР плода большую роль играет наследственная предрасположенность. Если у родителей или ближайших родственников ребенка имели место быть врожденные пороки развития, то риск родить ребенка с такими же дефектами возрастает во много раз.
Критические периоды развития плода
Внутриутробное развитие плода длится в среднем 38-42 недели. Все это время плод хорошо защищен от внешних факторов плацентарным барьером и иммунной системой матери. Но существует 3 критических периода, в которые он очень уязвим по отношению к вредным агентам. Поэтому в это время беременной женщине стоит особенно беречь себя.
Первый критический период наступает примерно на 7-8 день после оплодотворения, когда зародыш проходит этап имплантации в матку. Следующий опасный срок – с 3 по 7 и с 9 по 12 недели беременности, когда происходит образование плаценты. Болезнь, химическое или радиационное воздействие на беременную женщину в эти периоды может привести к внутриутробным порокам развития плода.
Третьим критическим периодом беременности становится 18-22 неделя, когда происходит закладка нейронных связей головного мозга и начинает свою работу система кроветворения. С этим сроком связана задержка умственного развития плода.
Факторы риска возникновения аномалий развития плода
Факторы риска ВПР со стороны матери:
- возраст больше 35 лет – задержка внутриутробного развития, генетические нарушения;
- возраст до 16 лет – недоношенность, недостаток витаминов и микроэлементов;
- низкий социальный статус – инфекции, гипоксия плода, недоношенность, задержка внутриутробного развития;
- недостаток фолиевой кислоты – врожденные пороки развития нервной системы;
- прим алкоголя, наркотических веществ и курение – задержка внутриутробного развития, синдром внезапной смерти, фетальный алкогольный синдром;
- инфекции (ветряная оспа, краснуха, герпетические инфекции, токсоплазмоз) – ВПР, задержка внутриутробного развития, пневмония, энцефалопатия;
- артериальная гипертония — задержка внутриутробного развития, асфиксия;
- многоводие – врожденные пороки развития ЦНС, патологии ЖКТ и почек;
- заболевания щитовидной железы – гипотиреоз, тиреотоксикоз, зоб;
- заболевания почек — задержка внутриутробного развития, нефропатия, мертворождение;
- заболевания легких и сердца – врожденные пороки сердца, задержка внутриутробного развития, недоношенность;
- анемия — задержка внутриутробного развития, мертворождение;
- кровотечения – анемия, недоношенность, мертворождение
Факторы риска ВПР со стороны плода:
- аномалии предлежания плода – кровоизлияние, врожденные пороки развития, травма;
- многоплодная беременность – фетофетальная трансфузия, асфиксия, недоношенность;
- задержка внутриутробного развития – мертворождение, врожденные пороки развития, асфиксия,
Факторы риска во время родоразрешения: - преждевременные роды – чревато развитием асфиксии;
- поздние роды (задержка родов на 2 недели и более) – возможно развитие асфиксии или мертворождение;
- длительные роды – асфиксия, мертворождение;
- выпадение пуповины – асфиксия.
Аномалии развития плаценты:
- небольшая плацента – задержка внутриутробного развития;
- большая плацента – развитие водянки плода, сердечной недостаточности;
- преждевременная отслойка плаценты – возможна большая кровопотеря, развитие анемии;
- предлежание плаценты – чревато кровопотерей и развитием анемия.
Диагностика пороков развития плода
Пренатальная диагностика аномалий развития плода и генетических патологий – процесс очень сложный. Одним из этапов этой диагностики являются скрининговые обследования, назначаемые беременной женщине на сроке 10-12, 20-22 и 30-32 недели (в каждом из триместров). Этот анализ представляет собой исследование крови на биохимические сывороточные маркеры хромосомной патологии (пороки развития).
Это позволит получить предположение о наличии или отсутствии у плода хромосомных аномалий, а проведение узи как дополнительного метода диагностики покажет, есть ли отклонения в физическом развитии плода. Узи должно выполняться высококлассным специалистом и на качественной аппаратуре. Результаты каждого исследования оцениваются совместно, без разрыва друг с другом.
Скрининг не гарантирует стопроцентной патологии, он лишь позволяет определить группу высокого риска среди беременных. Это важная и необходимая мера и, не смотря на добровольный характер, большинство будущих мам понимают это. Нередки случаи, когда специалисты затрудняются ответить на вопрос о наличии генетических дефектов у плода. Тогда в зависимости от триместра беременности пациентке назначаются инвазивные методы исследования:
- (исследование ворсин хориона)
Делается в 1 триместре беременности (11-12 неделя) и позволяет выявить генетические аномалоии развития плода.
- амниоцентез (исследование анатомической жидкости, в которой находится плод)
В 1 триместре данный анализ выявляет гиперплазию коры надпочечников, во 2 – заболевания ЦНС, хромосомные патологии.
- плацентоцентез (исследование частиц плаценты)
Выполняется с 12 по 22 недели беременности для выявления генетических патологий.
- (забор крови из пуповины плода)
Позволяет выявить подверженность плода генным или инфекционным заболеваниям.
На обязательную консультацию к генетику направляют беременных женщин:
- чей возраст превышает 35 лет;
- имеющих ребенка или детей с генетическими отклонениями;
- имевших в анамнезе выкидыши, неразвивающуюся беременность, мертворождение;
- в семье которых есть родственники с синдромом Дауна и другими хромосомными аномалиями;
- переболевших вирусными заболеваниями в 1 триместре беременности;
- принимавших запрещенные при беременности лекарственные препараты;
- получившие воздействие радиации.
Для диагностики патологий плода после рождения применяются следующие методы исследований: анализы крови, мочи и прочих биологических жидкостей, рентген, компьютерная и магнитно-резонансная томография, ультразвук, ангиография, бронхо и гастроскопия, прочие иммунные и молекулярные методы…
Показания к прерыванию беременности
Любое выявление ВПР плода предполагает предложение о прерывании беременности по так называемым медицинским показаниям. Если женщина отказывается от этого и решает оставить ребенка, ее берут под особый контроль и наблюдают за беременностью более тщательно.
Но будущей маме следует понимать, что здесь важны не только ее чувства и переживания, но и то, что рожденные с серьезными дефектами и патологиями дети часто оказываются нежизнеспособны или остаются глубокими инвалидами на всю жизнь, что, безусловно, очень тяжело для любой семьи.
Существуют и другие показания к прерыванию беременности:
- злокачественные новообразования (беременность с онкологическим заболеванием противопоказана);
- заболевания сердечно-сосудистой системы (пороки сердца, тромбоз глубоких вен, тромбоэмболия);
- неврологические заболевания (рассеянный склероз, миастения);
- инфекционные заболевания ( , в активной форме, в острой и тяжелой стадии, );
- заболевания крови и кроветворных органов (гемоглобинопатия, апластическая анемия, лейкоз);
- заболевания глаз (болезни зрительного нерва и сетчатки);
- заболевания почек (мочекаменная болезнь в острой форме и с большими конкрементами, острый );
- диффузные заболевания соединительной ткани;
- эндокринные нарушения ( , тиреотоксикоз, некомпенсированный гипотиреоз в тяжелых формах);
- некоторые гинекологические заболевания;
- акушерские показания (неподдающийся терапии и сильный , сопровождающийся тяжелой рвотой, гестационная трофобластическая болезнь, тяжелые наследственные заболевания, выявленные во время беременности и пр.)
Аборт по медицинским показаниям проводится только с согласия пациентки.
Профилактика врожденных пороков развития плода
Основным мероприятием, направленным на профилактику появления ВПР плода, является планирование беременности. От качественной подготовки может зависеть не только успех зачатия, но и процесс вынашивания беременности, быстрое и правильное родоразрешение и здоровье матери и ребенка в дальнейшем.
Перед планированием беременности необходимо пройти ряд обследований: сдать анализы на (ЗППП), ВИЧ, гепатит, сифилис, проверить свертываемость крови, гормональный статус, санацию полости рта, сделать узи органов малого таза для исключения воспалительных заболеваний и новообразований, посетить терапевта для выявления всех возможных хронических заболеваний, в идеале пройти генетическое тестирование обоим родителям.
Ключевым моментом в профилактике врожденных аномалий плода становится поддержание здорового образа жизни, отказ от вредных привычек, сбалансированное и полноценное питание, исключение воздействия на ваш организм любых негативных и вредных факторов. Во время беременности важно своевременно лечить все возможные заболевания и соблюдать предписания акушера-гинеколога.
Лечение ВПР плода
Способы лечения врожденных пороков развития плода значительно различаются в зависимости от природы и степени тяжести аномалии. Статистика по данной проблеме, к сожалению, не утешительна. Четверть детей с врожденными аномалиями погибает уже в течение первого года жизни.
Еще 25% могут жить достаточно долго, имея при этом не поддающиеся или трудно излечимые физические и умственные нарушения. И всего лишь 5% рожденных с ВПР детей поддаются лечению, в основном хирургическим путем. В некоторых случаях помогает консервативное лечение. Иногда пороки развития становятся заметны только по мере взросления, какие-то протекают и вовсе бессимптомно.
Приложение
к приказу Минпромторга России
от « ___» _________20 г. № ____
ФЕДЕРАЛЬНЫЕ АВИАЦИОННЫЕ ПРАВИЛА
ПРОИЗВОДСТВА ПОЛЕТОВ
В ЭКСПЕРИМЕНТАЛЬНОЙ АВИАЦИИ
Глава I . ОБЩИЕ ПОЛОЖЕНИЯ
1. Федеральные авиационные правила производства полетов в экспериментальной авиации (далее – Правила) разработаны в соответствии с Воздушным кодексом Российской Федерации (Собрание законодательства Российской Федерации , 1997 г., № 12, ст.1382), постановлением Правительства Российской Федерации от 11 марта 2010 г. № 000 ""Об утверждении Федеральных правил использования воздушного пространства Российской Федерации"" (Собрание законодательства Российской Федерации, 2010 г., № 14, ст.1649) и во исполнение постановления Правительства Российской Федерации от 01.01.01 г. № 000 ""О Федеральных правилах использования воздушного пространства и федеральных авиационных правилах"" (Собрание законодательства Российской Федерации, 1998 г., № 14, ст.1593; 2000, № 17, ст.1875, 2010, № 28, ст. 3705).
2. Правила определяют порядок производства полетов в летно-испытательных подразделениях организаций экспериментальной авиации.
3. Правила являются обязательными для всех субъектов правоотношений, независимо от их организационно-правовой формы и формы собственности, на которых распространяется действие воздушного законодательства Российской Федерации, регулирующего отношения в области экспериментальной авиации, в том числе, на юридических лиц, осуществляющих разработку, производство, ремонт и испытания авиационной и другой техники и имеющих лицензию на право деятельности в соответствии с законодательством Российской Федерации.
4. В целях настоящих Правил применяются следующие термины и определения:
Проведение летных испытаний без оформленных и утвержденных программ летных испытаний, смет (договоров) к ним и планов материально-технического обеспечения не допускается.
40. Программы испытаний опытных воздушных судов и программы наиболее сложных видов летных испытаний (большие углы атаки, штопор, средства обеспечения безопасности полета и т. п.) обсуждаются на Методическом совете экспериментальной авиации по летным испытаниям и после их рассмотрения утверждаются руководителем авиационной организации.
Все остальные программы летных испытаний рассматриваются на методических советах летно-испытательных подразделений авиационных организаций экспериментальной авиации и утверждаются руководителями этих авиационных организаций.
41. Предъявительские, приемо-сдаточные и периодические испытания серийных воздушных судов в авиационных организациях-изготовителях воздушных судов проводятся в соответствии с методическими указаниями разработчика воздушного судна на основании программ испытаний, указанных в действующих технических условиях, руководств (методических указаний) по испытаниям авиационной техники, руководств по летной эксплуатации воздушных судов (инструкций экипажу).
Конкретные испытательные полеты выполняются по профилям и методическим рекомендациям (методикам) по их выполнению, разработанным авиационной организацией-изготовителем воздушного судна на основании методических указаний разработчика воздушного судна.
Профили и методики испытательных полетов согласовываются с НИИ заказчика, старшим представителем заказчика в авиационной организации, разработчиком воздушного судна, УЛС и утверждаются руководителем авиационной организации-изготовителя воздушного судна.
При изменении программ технических условий, руководств по испытаниям авиационной техники, руководств (инструкций) по летной эксплуатации воздушных судов соответственно вносятся согласованные изменения в методические указания и профили испытательных полетов.
42. На каждый испытательный полет ведущий инженер по летным испытаниям воздушных судов (руководитель испытательной бригады) совместно с летчиком-испытателем и специалистами испытательной бригады разрабатывают задание на испытательный полет и оформляют полетный лист.
43. В задании на испытательный полет указываются:
цель полета;
профиль и маршрут полета;
последовательность и методика выполнения задания;
продолжительность полета;
метеоусловия, при которых разрешается выполнение задания;
порядок и продолжительность включения бортовых систем измерений;
меры безопасности (дополнительно к указанным в руководстве по летной эксплуатации), характерные для этого задания;
вопросы, на которые должен ответить экипаж в отчете по заданию;
меры по противодействию иностранным техническим разведкам и обеспечению требований режима секретности;
минимальное количество топлива и удаление от аэродрома, при которых обеспечивается посадка на нем с установленным остатком топлива;
обязанности в полете каждого члена экипажа;
Задание на испытательный полет подписывается ведущим инженером, специалистами, принимавшими участие в его разработке, и контролирующими лицами.
Члены экипажа расписываются в задании после его проработки.
Задание на испытательный полет утверждается начальником летно-испытательного подразделения или должностным лицом, имеющим такое право в соответствии с приказом руководителя авиационной организации.
44. Оформленный полетный лист и задание на испытательный полет подписываются заместителем начальника летно-испытательного подразделения по летной службе (старшим летчиком-испытателем), ведущим инженером по летным испытаниям воздушным судов и специалистами, принимавшими участие в его разработке.
Полетный лист при выполнении первых пробежек (подлетов) на опытном (модифицированном) воздушном судне, при выполнении первого испытательного полета, взлета и посадки по-вертикальному, с палубы корабля и при первом вылете с гидроаэродрома опытного воздушного судна-амфибии утверждается генеральным (главным) конструктором воздушного судна.
Полетный лист на первый испытательный полет головных серийных воздушных судов, а также при проведении испытаний повышенной степени сложности на серийных воздушных судах утверждается руководителем авиационной организации-изготовителя воздушного судна.
При других видах испытаний полетный лист утверждаются начальником летно-испытательного подразделения (заместителем начальника летно-испытательного подразделения по летной службе) или должностным лицом, имеющим такое право в соответствии с приказом руководителя авиационной организации.
45. При разработке методических указаний и профилей предъявительских, приемо-сдаточных и периодических испытаний серийных воздушных судов, разработке и оформлении задания на испытательный полет и полетного листа рекомендуется руководствоваться Инструкцией о порядке оформления и ведения документации по летно-испытательной работе и технической эксплуатации воздушных судов в летно-испытательных подразделениях авиационных организаций экспериментальной авиации.
46. В случаях выполнения на воздушном судне наземных работ, предусмотренных программой испытаний, ведущий инженер по экспериментальным работам и летным испытаниям по специальности разрабатывает задание на выполнение указанных работ, которое утверждается начальником летно-испытательного подразделения.
Испытательная бригада
47. Испытательные бригады в авиационных организациях – разработчиках воздушных судов, ЛИИ и НИИ формируются из летного и наземного состава, как правило, одной авиационной организации.
В состав испытательной бригады входят летный состав, участники испытаний в полете и наземный инженерно-технический состав.
Руководителем испытательной бригады назначается ведущий инженер по летным испытаниям воздушных судов (в отдельных случаях - ведущий инженер по экспериментальным работам и летным испытаниям по специальности), имеющий действующее свидетельство по своей специальности.
К летному составу экспериментальной авиации относятся летчики-испытатели, штурманы-испытатели, бортовые инженеры (механики)-испытатели, бортовые инженеры-испытатели летающих лабораторий, бортовые техники-испытатели, бортовые радисты-испытатели, бортовые электрики-испытатели, бортовые операторы-испытатели.
К участникам испытаний в полете относится авиационный персонал, выполняющий свои обязанности в полете в соответствии с заданием на испытательный полет и на основании программы летных испытаний (исследований) на специально оборудованных рабочих местах, не предусмотренных руководством по летной эксплуатации воздушного судна, но обеспечивающих вынужденное покидание воздушного судна.
48. Состав испытательной бригады назначается приказом руководителя авиационной организации на весь период полетов по программе испытаний. Замена членов испытательной бригады допускается в исключительных случаях (кроме дублеров, назначенных в установленном порядке) и оформляется приказом руководителя, утвердившего первоначальный состав бригады. С вновь назначенными членами летного экипажа должна быть проведена необходимая подготовка по программе летных испытаний.
49. Летный состав и специалисты других авиационных организаций включаются в состав испытательной бригады в соответствии с программой испытаний и на основании приказов (распоряжений) руководителей этих организаций. В этом случае состав испытательной бригады назначается приказом руководителя головной авиационной организации по согласованию.
50. В авиационных организациях – изготовителях воздушных судов летный состав, участники испытаний в полете и наземный инженерно-технический состав для проведения предъявительских, приемо-сдаточных и периодических испытаний серийных воздушных судов назначаются приказом руководителя авиационной организации
51. Испытательная бригада в своей работе руководствуется:
настоящими Правилами;
авиационными правилами (нормами летной годности гражданских воздушных судов);
общими техническими требованиями ВВС (ОТТ ВВС);
программами летных испытаний;
руководствами по испытанию авиационной техники, руководствами по летной эксплуатации воздушных судов, руководствами по технической эксплуатации и регламентами;
другими нормативными документами по летно-испытательной работе и ее обеспечению.
Экипаж экспериментального воздушного судна
52. Экипаж экспериментального воздушного судна состоит из летного состава и участников испытаний в полете и назначается приказом руководителя организации экспериментальной авиации.
53. Командиром экспериментального воздушного судна назначается летчик-испытатель, имеющий действующее свидетельство летчика-испытателя, а также подготовку и опыт, необходимые для выполнения полетного задания на воздушном судне данного типа.
54. Летный состав и участники испытаний в полете должны иметь действующие свидетельства испытателей по своим специальностям, а также подготовку и опыт, необходимые для выполнения полетного задания.
55. Лица летного состава других авиационных организаций экспериментальной авиации, а также гражданской и (или) государственной авиа-
ции включаются в состав экипажа экспериментального воздушного судна при наличии у них действующих свидетельств испытателей по своим специальностям, имеющие подготовку и опыт, необходимые для выполнения обязанностей члена экипажа данного типа воздушного судна, и в соответствии с программой летных испытаний.
На воздушных судах, используемых для обеспечения летных испытаний (вспомогательных воздушных судах), разрешается выполнять полеты летному составу государственной или гражданской авиации, допущенному к полетам на указанных типах воздушных судов в установленном порядке.
При выполнении полетов смешанным составом экипажа задачи и ответственность каждого члена экипажа определяются руководством по летной эксплуатации воздушного судна (инструкцией экипажу) и заданием на полет.
56. Летный состав иностранных государств включается в состав экипажа экспериментального воздушного судна:
при проведении совместных летных испытаний (исследований) на основании постановления (распоряжения) Правительства Российской Федерации, межправительственного соглашения, контракта – в соответствии с программой совместных летных испытаний (исследований);
при совместном изготовлении воздушного судна в авиационных организациях Российской Федерации и в авиастроительных фирмах иностранных государств – в соответствии с программой совместных испытаний;
при показах авиационной техники на салонах (выставках) за рубежом и демонстрационных полетах у инозаказчика – по разрешению руководителя делегации Российской Федерации;
при демонстрационных полетах авиационной техники у инозаказчика по контрактам – по разрешению руководителя предприятия-разработчика авиационной техники;
при показах серийно производимой авиационной техники в Российской Федерации – руководителем организации экспериментальной авиации по согласованию с Департаментом авиационной промышленности Министерства промышленности и торговли Российской Федерации;
при обучении летного состава инозаказчика – в соответствии с контрактом на поставку авиационной техники;
при проведении сдаточных (предъявительских) испытаний воздушного судна, изготовленного в соответствии с условиями контракта на поставку – руководителем организации экспериментальной авиации по согласованию с Департаментом авиационной промышленности Министерства промышленности и торговли Российской Федерации.
57. Летный состав иностранных государств включается в состав экипажа экспериментального воздушного судна после необходимой подготовки, проводимой специалистами летно-испытательного подразделения в соответствии с типовыми программами подготовки и выполнения ознакомительных полетов на воздушных судах с двойным управлением. Подготовка к полетам должна соответствовать заданию на полет и обеспечивать безопасность его выполнения.
Разрешение на выполнение совместного полета с представителем инозаказчика оформляется актом подготовки и подписывается руководителем авиационной организации (руководителем делегации Российской Федерации или руководителем бригады специалистов – при полетах за рубежом) и иностранным гражданином, допускаемым к полету.
Допуски к летным испытаниям и другим видам полетов
58. К проведению летных испытаний допускаются летный состав и участники испытаний в полете, имеющие действующие свидетельства по своим специальностям, а также лица летного состава, выполняющие полеты
на многоместных воздушных судах по программе ввода в строй (по программе подготовки в качестве испытателя).
59. Допуск летчиков-испытателей и членов экипажа к различным видам полетов и условиям их выполнения производится приказом руководителя авиационной организации на основании результатов проверок по видам летной подготовки и записывается в летную книжку.
Летчики-испытатели и члены экипажа к полетам на новом для них типе воздушного судна допускаются приказом руководителя авиационной организации после сдачи ими зачетов МКК по знанию авиационной техники, особенностей устойчивости и управляемости воздушного судна, Руководства по летной эксплуатации данного воздушного судна, выполнения тренажей по действиям в особых случаях, по вынужденному покиданию данного воздушного судна с оценками не ниже «хорошо» и выполнения контрольных полетов на данном типе воздушного судна с оценкой не ниже «хорошо».
5457 0
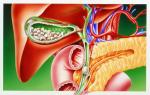
Поликистозная болезнь почек инфантильного типа (поликистозная болезнь почек I типа синдрома Поттер, аутосомно-рецессивное поликистозное заболевание почек) — двустороннее симметричное увеличение почек вследствие замещения паренхимы вторично расширенными собирательными канальцами без пролиферации соединительной ткани.
Заболевание встречается с частотой 2:110 000 новорожденных и наследуется по аутосомно-рецессивному типу. Основу его составляет первичный дефект собирательных протоков. Почечная лоханка, чашечки и сосочки остаются при этом интактными, так как отсутствует дефект в мочеточниковом зачатке. Сочетанные аномалии встречаются редко.
Диагностика: при ультразвуковом исследовании обнаруживаются двустороннее увеличения почек на фоне маловодия и отсутствие эхотени мочевого пузыря. Типичная гиперэхогенность почек сопровождается повышенной звукопроводимостью вследствие множественных микроскопических кистозных структур в почечной паренхиме.
Прогноз неблагоприятен. Смерть новорожденных наступает от почечной недостаточности.
Акушерская тактика: прерывание беременности в любом сроке.
Поликистозная болезнь почек взрослого типа (аутосомно-доминантная болезнь, гепаторенальная поликистозная болезнь взрослого типа, III тип синдрома Поттер) характеризуется замещением паренхимы почки многочисленными кистами разных размеров, которые образуются вследствие расширения собирательных канальцев и других канальцевых сегментов нефрона. Кисты сосуществуют с интактной почечной тканью. Почки поражены с двух сторон и увеличены, но односторонний процесс может быть первым проявлением заболевания. Вовлечение в процесс печени наблюдается реже и выражается в перипортальном фиброзе, который носит очаговый характер.
Этиология неизвестна. Тип наследования обусловливает 50% риск развития болезни. Ее генетический фокус расположен в 16 паре хромосом.
Частота : один из 1000 человек носит мутантный ген; пенетрация гена происходит в 100% случаев, однако его экспрессивность может варьировать от тяжелых форм, приводящих к смерти в неонатальном периоде, до бессимптомных, обнаруживаемых на аутопсии.
Клинически поликистоз взрослого типа сочетается с кистозными изменениями печени, поджелудочной железы, селезенки, легких, яичников и придатков яичек.
Пренатальная диагностика может быть осуществлена путем биопсии ворсин хориона и исследования биоптата с использованием специального генетического зонда для обнаружения локуса мутантного гена. Описаны единичные наблюдения ультразвуковой диагностики данной патологии.
Прогноз : поликистоз почек относится к хроническим заболеваниям, первые симптомы его могут появиться в любом возрасте. Средний возраст начала клинических проявлений (боли в поясничной области, увеличение почек, почечная недостаточность и уремия) - 35 лет. Гипертензия регистрируется у 50-70% больных.
Акушерская тактика: родители из группы риска должны быть проинформированы о возможности диагностики патологии в I триместре беременности и прерывания беременности в ранние сроки; после достижения плодом жизнеспособности общепринята стандартная акушерская тактика.
Мультикистоз почек (мультикистозная болезнь почек, кистозное заболевание почек II тип синдрома Поттер, диспластическая болезнь почек) - врожденная почечная аномалия, проявляющаяся кистозным перерождением почечной паренхимы вследствие первичного расширения почечных канальцев. Процесс может носить двусторонний, односторонний и сегментарный характер.
Заболевание встречается в основном спорадически и может быть вторичным проявлением в составе других синдромов:
- аутосомно-рецессивных (синдром Меккеля, Денди-Уокера, Робертса, Смита-Лемли-Опица и др.);
- аутосомно-доминантных (синдром Апера);
- хромосомных нарушений.
Двусторонний процесс встречается у одного их 10 000 новорожденных. Односторонний процесс наблюдается в 2 раза чаще у новорожденных мужского пола.
Патогенетические механизмы болезни неизвестны. Предполагают, что эта сложная аномалия может быть результатом двух типов повреждений: недостаточности развития метанефральной бластемы, ответственной за формирование нефронов, и ранней обструктивной уропатии.
Односторонние поражения могут сочетаться с дефектами нервной трубки, диафрагмальной грыжей, расщеплением нёба, аномалиями ЖКТ.
Пренатальная диагностика основана на обнаружении при эхографии кистозно-измененных почек, недостаточной визуализации мочевого пузыря, даже после проведения теста с фуросемидом.
Прогноз : двусторонний процесс, в большинстве наблюдений, приводит к летальному исходу.
Акушерская тактика: при двустороннем процессе, диагностированном в ранние сроки беременности, рекомендуется прерывание беременности; односторонний процесс при нормальном кариотипе и без сочетанных аномалий не влияет на акушерскую тактику. Родоразрешение рекомендуется проводить в перинатальном центре.
Гидронефроз является результатом обструкции мочевыводящих путей в месте соединения почечной лоханки и мочеточника.
Частота его не установлена, так как аномалия представляет спорадический феномен. После рождения в 5 раз чаще диагностируется у лиц мужского пола.
У детей с обструкцией лоханочно-мочеточникового соединения в 27% случаев выявляются сочетанные аномалии мочевыводящих путей, в том числе пузырно-мочеточниковый рефлюкс, двустороннее удвоение мочеточников, двусторонний обструктивный мегауретер, нефункционирующая контралатеральная почка, агенезия контралатеральной почки. В 19% - отмечаются аномалии других органов и систем.
Обструкцию лоханочно-мочеточникового соустья диагностируют с помощью эхографии, основываясь на обнаружении расширения почечной лоханки.
При одностороннем процессе прогноз благоприятный. Акушерская тактика зависит от времени обнаружения патологического процесса и степени нарушение функции почек.
Избранные лекции по акушерству и гинекологии
Под ред. А.Н. Стрижакова, А.И. Давыдова, Л.Д. Белоцерковцевой