Подача увлажненного кислорода для ингаляций (оксигенотерапия). Цель
. Устранение кислородного голодания тканей. Медицинский кислород - это газ, состоящий из смеси 95 % кислорода и 5 % углекислого газа, находящийся в баллоне под давлением 150 атм.
Показания.
Экстренные состояния, сопровождающиеся различными нарушениями дыхания, заболевания сердечно-сосудистой системы; повреждения грудной клетки; хронические заболевания бронхов, легких; отравление угарным газом, синильной кислотой, удушающими веществами.
Оснащение
. Кислородный баллон синего цвета с редуктором, понижающим давление кислорода; кислородная подушка, проверенная на целостность, снабженная воронкой и зажимом; марлевая четырехслойная салфетка, смоченная водой и отжатая; аппарат Боброва; стерильная носовая канюля; лейкопластырь.
Техника выполнения подачи увлажненного кислорода для ингаляций
.
Существуют два способа подачи увлажненного кислорода для ингаляции.
Использовать только с оборудованием, предназначенным для управления продуктом. Будьте готовы заменить бутылку, когда указатель манометра входит в красную зону. Правильно пронумерованное положение, а не промежуточное между двумя местоположениями. Перед использованием Подключите маску к потоку выходного газа.
Проверьте манометр для содержимого, который находится на зеленой зоне. Откройте основание управляющего клапана, чтобы врачи сообщали о расходе. Кислородная терапия представляет собой кислородное ингаляционное лечение, которое считается лекарственным средством. Эта терапия помогает пациентам с легочными и внелегочными заболеваниями, улучшает их качество жизни и продлевает их выживание. Условием является достаточная вентиляция пациента, кислородная сушка слизистой оболочки дыхательных путей.
Подача кислорода из подушки.
1. Заполняют подушку кислородом из баллона при показаниях наружного манометра редуктора 2 - 3 атм.
2. Накладывают зажим на трубку подушки, надевают воронку.
3. Обрабатывают воронку 70% спиртом 2 раза с интервалом 15 мин.
4. Оборачивают воронку влажной марлевой салфеткой.
5. Подносят воронку подушки ко рту пациента на расстояние 4 - 5 см или прижимают к его рту.
6. Пациенту советуют дышать спокойно, стараясь делать вдох через рот, а выдох через нос.
7. При вдохе пациента открывают зажим на трубке кислородной подушки, а при выдохе закрывают, чтобы не было утечки кислорода во внешнюю среду.
8. Продолжают давать кислород таким образом, пока давление газа в подушке больше атмосферного.
9. По мере выхода кислорода из подушки зажим снимают совсем и осуществляют подачу кислорода, скатывая подушку валиком с угла, противоположного трубе, пока в ней есть кислород.
Обычно он проводится во время госпитализации в больницу, как правило, для временной гипоксемии пациентов из-за возникновения респираторных заболеваний. Кислород обычно вводится через кислородные очки, исключительно с помощью маски для ингаляции. Долгосрочная домашняя кислородная терапия предназначена для пациентов с хронической респираторной недостаточностью, состояние здоровья которых в настоящее время стабилизируется. Таким образом, пациенты потребляют кислород не менее 16 часов в день с паузами не более 2 часов.
Источником кислорода может быть концентратор кислорода, жидкий кислород или баллон под давлением, и пациент обычно обслуживает его самостоятельно. Пример концентратора кислорода. Целевые значения, которые должны быть достигнуты с помощью терапии. Противопоказания к кислородной терапии - это значительная прогрессирующая гиперкапния при применении кислорода.
Подача кислорода через носовую кислородную канюлю.
1. Вводят в носовые ходы носовую канюлю.
2. Фиксируют канюлю вокруг головы пациента.
3. Соединяют трубку канюли с той трубкой аппарата Боброва, которая находится над водой.
4. Открывают вентиль редуктора кислородного баллона, соединенного с аппаратом Боброва, регулируют скорость подачи кислорода до 4 - 5 л/мин.
Примечания
. При набирании кислорода из баллона в подушку следует соблюдать правила техники безопасности:
- недопустимо курить, пользоваться открытым огнем или электроприборами вблизи кислородного баллона;
- запрещено пользоваться эфиром, спиртом, техническими маслами, бензином вблизи кислородных установок из-за воспламеняемости кислорода при контакте с этими веществами;
- не следует направлять струю кислорода в лицо, глаза, так как сжатый кислород является сухим холодным газом, который может вызвать ожоги.
Микронебулайзеры - они также могут кормить препарат другими лекарствами, такими как мукозольван или бромгексин. Центральное распределение кислорода - кислород ведет от кислородной станции вне больницы.
- Увлажнители - Увлажняет водяным паром.
- Распылители - Воздух подает аэрозоль.
Манометр высокого давления, манометр низкого давления, закрытие главного мембранного клапана, контейнер для стеклянной воды. Редукционный клапан с расходомером. Синяя полоса. . Обратите внимание, чтобы манипулировать: они должны быть отделены от полной бутылки пустой, бутылка не должна подвергаться воздействию открытого пламени или тепла, не может стоять в проходах и коридорах во время транспортировки должны быть защищены от падения бутылки используется только для газа, указанного на упаковке.
ГЛАВА 12 НАБЛЮДЕНИЕ И УХОД ЗА БОЛЬНЫМИ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ
Пульмонологией (лат. pulmo - лёгкое; греч. logos - учение) называют раздел внутренних болезней, изучающий патологию органов дыхания и разрабатывающий методы профилактики, диагностики и лечения заболеваний дыхательной системы.
Наблюдение и уход за больными с патологией органов дыхания следует проводить в двух направлениях.
Пулсен катетер - катетер перед модификацией, пена вводится через центр стопорные 2-3 см в носовом ходе минимальной утечку в атмосферу, сохраняется естественное увлажнение слизистой оболочки. Кроватка для кислорода, детский - плексиглас, переднее отверстие для головы, взрослый - комната для двух или трех пациентов или металлическая рама, покрытая прозрачной пленкой, покрывающей всю кровать.
- Инкубатор - для младенцев, контролируемая температура и влажность.
- Кислородная коробка - для младенцев, для косвенного вдыхания кислорода.
Общие мероприятия - мероприятия по наблюдению и уходу, в которых нуждаются пациенты с любыми заболеваниями различных органов и систем: наблюдение за общим состоянием больного, термометрия, наблюдение за пульсом и АД, заполнение температурного листа, обеспечение личной гигиены больного, подача судна и др.
Специальные мероприятия - мероприятия по наблюдению и уходу, направленные на помощь больным с симптомами, характерными для заболеваний органов дыхания, - одышкой, кашлем, кровохарканьем, болью и др.
Способ введения и концентрация определяется врачом. Основным условием для использования кислородной терапии является достаточная вентиляция легких, которая обеспечивает проникновение кислорода через стенку легких! Лечение состоит из ингаляции кислорода в условиях повышенного атмосферного давления. В нормальных условиях воздух содержит почти 21% кислорода и 78% азота. В гипербарической камере концентрация кислорода в вдохе близка к 100%, поэтому она в 5 раз выше, чем в воздухе.
Регулировка тканевой гипоксии → улучшают заживление ран Улучшение перфузии → уменьшить отек, улучшить венозный возврат регулировки метаболических условий в периферических тканях, кожи и подкожной формирования опорной ткани новых капилляров Повышение функциональной способности сосудистой стенки опорной эпителизации и образования грануляционной. Одно кислород непосредственно к больному дыхание многоузлового камеры, как правило, под давлением находятся под давлением с воздухом, кислородом дыхание пациента с помощью специального устройства, либо клапана или кислорода шлема. Многокамерные камеры чаще всего имеют цилиндрическую форму для от 2 до 16 сидячих пациентов. Современные устройства имеют форму кабины и имеют то же оборудование, что и кровать интенсивного ухода для лечения критически больных пациентов. Заполненные воздухом заполненные кислородом - пациенты дышат кислородом непосредственно из камеры, но существует большая опасность пожара. При обработке обычно используется давление в 2, 5-3 раза атмосферное давление, которое представляет собой давление, соответствующее погружению на глубину от 15 до 20 метров ниже уровня воды.
ФИЗИОЛОГИЯ ДЫХАТЕЛЬНОЙ СИСТЕМЫ
Основные функции органов дыхания - снабжение организма кислородом и выведение из него углекислого газа. Кроме того, органы дыхания участвуют в сложных метаболических процессах, инактивации и выработке биологически активных веществ, жирных кислот, липидов и др.
Процесс газообмена складывается из внешнего и внутреннего (тканевого) дыхания. Внешнее дыхание осуществляется путём газообмена между лёгочным и атмосферным воздухом и лёгочным воздухом и кровью. В незначительной степени (1-2%) газообмен совершается через кожу и пищеварительный тракт, но главным образом он происходит в альвеолах. Диаметр каждой альвеолы составляет 0,2-0,3 мм;
Лечение повторяют один раз в день, 5 раз в неделю, в течение 3 недель. Он использует способность крови переносить кислород в органы при более высоком атмосферном давлении, чем при нормальных условиях. Под высоким давлением кислород растворяется в плазме, высокое давление уменьшает объем пузырьков воздуха.
Может привести к нарушениям сознания и гипоксии головного мозга и других органов и тканей, которые могут привести к дальнейшему повреждению тканей. Признаки гипоксии: цианоз, усталость, дезориентация, тахипноэ, нарушения сердечного ритма, артериальная гипертензия или артериальная гипотония.
всего их насчитывают более 800 млн в лёгких одного человека. Общая площадь альвеол в среднем составляет около 100 м 2 .
Дыхание регулируется гуморальными* и рефлекторными факторами путём воздействия на дыхательный центр, расположенный в продолговатом мозге на дне IV желудочка. Непосредственным раздражителем дыхательного центра выступает повышение содержания в крови углекислоты и продуктов обмена (молочной кислоты и др.). При гипоксии мозга (уменьшении содержания кислорода в структурах головного мозга) возбудимость дыхательного центра снижается вплоть до прекращения его деятельности**. Рефлекторные раздражители воздействуют на дыхательный центр через рецепторы лёгких и дыхательных путей, кожи, брюшных органов и сосудов. Например, резкое раздражение кожных покровов ледяной водой может рефлекторно вызвать возбуждение дыхательного центра.
На средней скорости кислород снабжен носовыми полостями или лицевыми масками. Следующий кислород используется для лечения бронхиальной астмы, пневмоторакса, пневмоторакса, плеврального выпота, тромбоэмболии легких, рака легких, интерстициального легочного заболевания бесплодия, анемии при лечении послеоперационной одышки при лечении острой сердечной недостаточности. Когда существует опасность гиперкапнии, например, при этих условиях.
Лечение хронического обструктивного легочного обострения заболевания ожирения пациентов с индексом массы тела больше, чем 40 больных с нервно-мышечными заболеваниями; когда сундук деформируется; Пациенты с историей гиперкапнии. Кислородная терапия требует мониторинга уровня сознания пациента, респираторного и сердечного сокращения, артериального давления, периферического кровотока и цвета кожи. Если возможно, необходимо провести дополнительный анализ крови и пульсоксиметрию.
Лёгочная вентиляция осуществляется благодаря вдоху и выдоху - ритмичным движениям грудной клетки.
Вследствие возбуждения дыхательного центра двигательные импульсы передаются мышцам грудной клетки и диафрагме. Мышцы грудной клетки сокращаются, диафрагма опускается, грудная полость расширяется; при этом создаётся отрицательное давление в плевральной полости. Лёгкие растягиваются, альвеолы расширяются, и атмосферный воздух вследствие разности давления поступает в лёгкие. Таким образом, вдох - активный процесс, происходящий при сокращении дыхательных мышц.
Когда начинается кислородная терапия, насыщение контролируется пульсоксиметром, а поток кислорода регулируется до желаемого насыщения. После каждого изменения дозы, насыщение контролируется не менее 5 минут. и только тогда будет решено, целесообразно ли менять кислородную дозу.
Пациенты во всех группах следует учитывать при неинвазивной вентиляции, если уровень артериальной крови ниже 7. Показания к длительной кислородной терапии определяются, когда респираторная недостаточность сохраняется после 2-4 недель оптимального лечения. Гипоксемия в этом случае определяется путем исследования артериальной крови, а не пульсовой оксиметрии или иным образом. Пациент обследуется для отдыха через 30 минут. воздух для дыхания.
Когда сокращение дыхательных мышц сменяется расслаблением, грудная клетка спадается, диафрагма поднимается, лёгкие в силу своей эластичности также спадаются. Давление воздуха в альвеолах становится выше атмосферного, и воздух вытесняется из лёгких. Таким образом, выдох происходит пассивно, при расслаблении дыхательных мышц.
Пациенты, проходящие длительную кислородную терапию из-за обострения заболевания, должны быть пересмотрены через 1-3 месяца, так как часть их повторного исследования больше не показывает признаков продолжения этого лечения. Назначая долгосрочную кислородную терапию во время ремиссии, пациент затем подвергается анализу крови на артериальную кровь не реже одного раза в год и повторно оценивает показания к длительной кислородной терапии и повторное определение соответствующей дозы кислорода. При оценке показателей артериального давления показания к длительной кислородной терапии могут быть отнесены к абсолютным, специфическим и паллиативным для хронического легочного сердца.
* Гуморальная регуляция - регуляция жизнедеятельности, осуществляемая через жидкие среды организма (кровь, лимфу, тканевую жидкость) с помощью биологически активных веществ, выделяемых клетками, тканями и органами в процессе их функционирования.
** У здорового человека умеренная гипоксия вызывает лишь незначительное увеличение лёгочной вентиляции, тогда как любое её возрастание приводит к снижению парциального давления углекислого газа в артериальной крови и, следовательно, к уменьшению стимулирующих дыхание импульсов с чувствительных хеморецепторов.
Специфические показания к кислородной терапии: ночная гипоксемия, в которой нет другого расстройства сна; ингаляция сна и ночная десатурация, которая не корректируется с помощью аппарата постоянного позитивного давления или неинвазивной вентиляции легких; Гипоксмия, которая возникает во время тренировки.
Во время сна уровень оксигенации крови обычно регистрируется через 8 часов пульсовой оксиметрии. Показания к кислородной терапии во время физических упражнений определяются физическим стрессом у пациента, который равен или превышает нормальную ежедневную физическую нагрузку. При физической нагрузке насыщенность захватывает переносной пульсоксиметр. Идеально, если газ артериальной крови исследуется до и после погрузки.
У здорового человека ЧДД колеблется от 16 до 20 в минуту. При спокойном дыхании человек за одно дыхательное движение в среднем вдыхает и выдыхает по 500 см 3 воздуха.
Частота дыхания зависит от возраста, пола, положения тела. Учащение дыхания происходит при физической нагрузке, нервном возбуждении. Урежается дыхание во сне, в горизонтальном положении человека.
Паллиативные показания к кислородной терапии - это когда на конечной стадии различных заболеваний нет других средств. Затем большое количество ингаляции кислорода может уменьшить еще одну необъяснимую одышку. Выбор дозы кислорода для долгосрочной терапии кислородом. Для каждого пациента дозу долгосрочной кислородной терапии определяют путем индивидуального введения кислорода в малый ток и пульсоксиметр путем мониторинга его скоростей абсорбции. У пациентов с гипоксемией во время спадания сна гипокосемия обычно более интенсивна при снах из-за более нарушенного газового потока.
Подсчёт ЧДД следует проводить незаметно для больного. Для этого берут руку больного как будто с целью определения пульса и незаметно для больного подсчитывают ЧДД. Результаты подсчёта ЧДД необходимо ежедневно отмечать в температурном листе в виде точек синего цвета, которые при соединении образуют кривую частоты дыхания. В норме дыхание ритмичное, средней глубины.
Правильное ли решение подтверждено контролем пульсоксиметра 8 часов. во время сна. При необходимости дозу кислорода регулируют несколько раз до достижения желаемого насыщения. Во время физических упражнений гипоксемия также усиливается. Доза кислорода, необходимая для коррекции гипоксемии, возникающей во время физической активности, определяется физическим стрессом.
Исследования показали, что дополнительная кислородная терапия может защищать от легочной артериальной гипертензии и повышает сопротивляемость легочным сосудам во время физической активности и сна. Исследования показали, что дыхание кислорода составляет 12 часов. Ежедневно недостаточно снимать легочную артериальную гипертензию или достигать других положительных клинических эффектов.
Различают три физиологических типа дыхания.
1. Грудной тип - дыхание осуществляется в основном за счёт сокращения межрёберных мышц; заметно расширение грудной клетки при вдохе. Грудной тип дыхания характерен преимущественно для женщин.
2. Брюшной тип - дыхательные движения совершаются в основном за счёт диафрагмы; заметно смещение брюшной стенки вперёд при вдохе. Брюшной тип дыхания наблюдают чаще у мужчин.
3. Смешанный тип дыхания чаще наблюдают у лиц пожилого возраста.
СИМПТОМЫ ПАТОЛОГИИ ДЫХАТЕЛЬНОЙ
Диспноэ, или одышка (греч. dys - затруднение, pnoe - дыхание), - нарушение частоты, ритма и глубины дыхания или повышение работы дыхательных мышц, проявляющиеся, как правило, субъективными ощущениями недостатка воздуха или затруднения дыхания. Больной ощущает нехватку воздуха. Следует помнить, что одышка может быть как собственно лёгочного, так и сердечного, неврогенного и другого происхождения. В зависимости от ЧДД различают два вида одышки.
Тахипноэ - учащённое поверхностное дыхание (свыше 20 в минуту). Тахипноэ наиболее часто наблюдают при поражении лёгких (например, пневмонии), лихорадке, болезнях крови (например, анемии). При истерии частота дыхания может достичь 60-80 в минуту; такое дыхание называют «дыханием загнанного зверя».
Брадипноэ - патологическое урежение дыхания (менее 16 в минуту); его наблюдают при заболеваниях головного мозга и его оболочек (кровоизлияние в мозг, опухоль мозга), длительной и тяжёлой гипоксии (например, вследствие сердечной недостаточности). Накопление в крови кислых продуктов обмена веществ (ацидоз) при сахарном диабете, диабетической коме также угнетает дыхательный центр.
В зависимости от нарушения фазы дыхания выделяют следующие типы одышки.
Инспираторная одышка - затруднён вдох.
Экспираторная одышка - затруднён выдох.
Смешанная одышка - затруднены обе фазы дыхания.
В зависимости от изменения ритма дыхания различают следующие основные формы одышки (так называемое «периодическое дыхание»).
Дыхание Чейна-Стокса* - дыхание, при котором после дыхательной паузы появляется сначала поверхностное редкое дыхание, которое постепенно нарастает по глубине и частоте, становится очень шумным, затем постепенно убывает и заканчивается паузой, во время которой больной может быть дезориентирован или терять сознание. Пауза может длиться от нескольких до 30 с.
Дыхание Биота** - ритмичные периоды глубоких дыхательных движений чередуются примерно через равные промежутки времени с продолжительными дыхательными паузами. Пауза также может длиться от нескольких до 30 с.
Дыхание Куссмауля*** - равномерные дыхательные циклы с глубоким шумным вдохом и усиленным выдохом; наблюдается при глубокой коме.
* Чейн Джон (Cheyne J.), 1777-1836, шотландский врач; Стокс Уильям (Stokes W.), 1804-1878, ирландский врач.
** Биот (Biot C.), родился в 1878 г., французский врач.
*** Куссмауль Адольф (Kussmaul A.), 1822-1902, немецкий врач.
Астма, или удушье (греч. asthma - тяжёлое короткое дыхание), - общее название остро развивающихся приступов одышки различного происхождения. Приступ удушья лёгочного происхождения вследствие спазма бронхов называют бронхиальной астмой. При застое крови в малом круге кровообращения развивается сердечная астма.
При появлении у больного одышки или удушья медсестра должна немедленно сообщить врачу свои наблюдения за характером одышки, частотой дыхания, а также принять меры для облегчения состояния больного.
1. Создать вокруг больного обстановку покоя, успокоить его и окружающих.
2. Помочь больному принять возвышенное (полусидячее) положение, приподняв головной конец кровати или подложив под голову и спину подушки.
3. Освободить от стесняющей одежды и тяжёлых одеял.
4. Обеспечить доступ свежего воздуха в помещение (открыть форточку).
5. При наличии соответствующего назначения врача дать больному карманный ингалятор и объяснить, как им пользоваться.
Пользование карманным ингалятором при бронхиальной астме (рис. 12-1):
1. Снять с мундштука баллончика с аэрозолем защитный колпачок.
2. Повернуть баллончик вверх дном и хорошо встряхнуть его.
3. Попросить пациента сделать глубокий выдох.
4. Объяснить больному, что он должен плотно обхватить губами мундштук и сделать глубокий вдох, при этом одновременно нажимая на клапан баллончика; после вдоха больной должен задержать дыхание на несколько секунд.
Рис. 12-1. Применение карманного ингалятора
5. После этого попросить больного вынуть мундштук изо рта и сделать медленный выдох.
Оксигенотерапия. При выраженной степени дыхательной недостаточности следует провести оксигенотерапию (лат. oxygenium - кислород; греч. therapeia - лечение) - применение кислорода в лечебных целях. Использование кислорода оказывает ощутимую помощь больным с тяжёлой одышкой, особенно - с одышкой в покое.
Перед применением кислорода необходимо убедиться в проходимости дыхательных путей!
Нельзя использовать чистый кислород, так как он может угнетать дыхательный центр, вызвать ожог дыхательных путей и, кроме того, оказать токсическое действие на организм человека, проявляющееся сухостью во рту, болью в грудной клетке, судорогами, потерей сознания.
* Глюкокортикоиды - гормоны коры надпочечников; синтетические аналоги глюкокортикоидов - преднизолон, преднизон и др.
Существуют следующие способы подачи кислорода.
1. Подача кислорода из кислородной подушки. Этот способ чаще применяют в домашних условиях; в стационарах же его используют в тех случаях, когда нет возможности обеспечить больного подачей кислорода из баллона. Кислородная подушка представляет собой прорезиненный мешок ёмкостью от 10 до 75 л, снабжённый резиновой трубкой с краном и мундштуком. Объёма кислородно-воздушной смеси в подушке ёмкостью 10-25 л хватает, как правило, всего лишь на 5-7 мин. При подаче больному кислородной подушки следует обернуть мундштук 2-3 слоями смоченной в воде марли для увлажнения кислорода.
2. Подача кислорода через носовые катетеры - кислород подаётся из хранящегося в специальном помещении баллона со сжатым кислородом по системе металлических трубок, проведённых в палату (так называемая централизованная подача кислорода). Для увлажнения кислород пропускают через воду с помощью аппарата Боброва*.
Кислородный баллон ёмкостью в 40 л и давлением в 150 атм. окрашен в синий цвет и имеет надпись «Кислород медицинский».
Больному кислород подают под давлением 2-3 атм, поэтому к баллону присоединён специальный редуктор с двумя манометрами, один из которых показывает давление в баллоне, второй - давление кислорода на выходе из редуктора, т.е. давление кислорода, подаваемого пациенту.
3. Подача кислорода через маску (рис. 12-2). При накладывании на лицо маска должна закрывать рот и нос.

Рис. 12-2. Подача больному кислорода через маску
* Аппарат Боброва (российский хирург Бобров Александр Алексеевич, 1850-1904) - аппарат, принцип работы которого заключается в создании небольшого избыточного давления в градуированном сосуде с вводимой жидкостью путём нагнетания в него воздуха.
Маска имеет вдыхательный и выдыхательный каналы. Тубус вдыхательного канала соединён с дыхательным мешком из тонкой резины, в котором во время выдоха накапливается кислород, а при вдохе кислород активно засасывается лёгкими. Для увлажнения кислород пропускают через воду с помощью аппарата Боброва.
4. Подача кислорода через аппарат искусственной вентиляции лёгких (ИВЛ). В этом случае подачу кислорода осуществляют посредством интубационной трубки.
5. Гипербарическая оксигенация, или оксигенобаротерапия (греч. barys - тяжёлый), - лечебно-профилактический метод насыщения организма кислородом под повышенным давлением. Сеансы гипербарической оксигенации проводят в специальных барокамерах. Барокамера представляет собой герметически закрывающееся помещение, в котором может быть создано искусственно повышенное давление воздуха (газов). Габариты барокамеры и оборудование обеспечивают возможность длительного пребывания в барокамере нескольких больных. В пульмонологии оксигенобаротерапию применяют в комплексном лечении гнойно-обструктивных заболеваний лёгких.
Подача кислородно-воздушной смеси из кислородной подушки.
Необходимое оснащение: кислородная подушка, баллон с кислородом, стерильные марлевые салфетки, вода. Порядок выполнения процедуры (рис. 12-3):
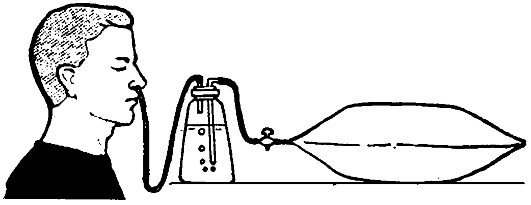
Рис. 12-3. Подача больному кислорода из кислородной подушки (схема)
1. Наполнить кислородную подушку кислородом:
Снять мундштук с резиновой трубки кислородной подушки, открыть кран подушки, соединить резиновую трубку с редуктором баллона и медленно открыть редукторный вентиль;
Наполнить кислородную подушку кислородом из баллона.
2. Закрыть кран редуктора и вентиль кислородной подушки.
3. Обработать мундштук подушки стерильной марлевой салфеткой, смоченной в 70% растворе спирта.
4. Объяснить больному, что он должен делать вдох через рот, а выдох - через нос.
5. Обернуть мундштук кислородной подушки 2-3-слойной стерильной марлей, смоченной в воде.
6. Вставить мундштук в рот больного, после чего медленно открыть кран на резиновой трубке.
7. Скорость поступления кислорода можно регулировать путём нажатия на подушку рукой.
8. По мере уменьшения объёма смеси нажимать на подушку рукой, а затем сворачивать её с угла, противоположного мундштуку, пока подушка не опустеет (не спадёт).
Подача кислородно-воздушной смеси через носовые катетеры. Необходимое оснащение: кислородный баллон, стерильные носовые катетеры, стерильный вазелин, резиновая или пластиковая трубка, пластырь.
Порядок выполнения процедуры (рис. 12-4):
1. Смазать стерильный носовой катетер вазелином.
2. Ввести катетер через нос по нижнему носовому ходу до задней стенки глотки на глубину, равную расстоянию от крыльев носа до мочки уха пациента.
3. Если больной в сознании, его можно попросить открыть рот и визуально проконтролировать введение катетера в носоглотку; при правильном введении конец катетера должен быть виден в зеве.
4. Наружный конец катетера соединить с резиновой или пластиковой трубкой, соединённой с централизованной системой подачи
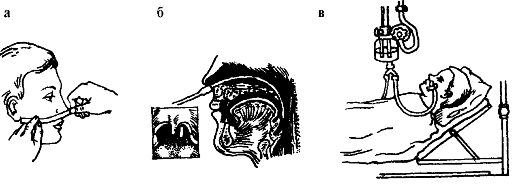
Рис. 12-4. Подача больному кислорода через носовой катетер: а - определение глубины введения носового катетера; б - введение носового катетера; в - вид больного, которому подают кислород через носовые катетеры
кислорода в палаты, и фиксировать его лейкопластырем к щеке (или к виску, ко лбу).
5. Открыть вентиль дозиметра баллона (находится в палате) и подавать кислород со скоростью 2-3 л/мин.
6. Каждые 30-60 мин менять положение катетера с целью предупреждения пролежней и высушивания слизистой оболочки носовых ходов.
Кислородные баллоны следует хранить только в специально отведённых для этой цели помещениях, курение в которых категорически запрещено. Нельзя размещать баллоны с кислородом вблизи источников тепла и света.
Кашель - сложный рефлекторный акт, обусловленный раздражением рецепторов дыхательных путей и плевры. Кашлевой
рефлекс возникает при стимуляции рецепторов дыхательных путей различными факторами - слизью, инородным телом, бронхоспазмом, сухостью слизистых оболочек или структурными изменениями дыхательных путей. Физиологическая роль кашля состоит в очищении дыхательных путей от секрета и веществ, попавших в них извне. Кашлевой толчок состоит из внезапного резкого выдоха при закрытой голосовой щели, при последующем внезапном открытии которой воздух вместе с мокротой и другими инородными телами с силой выбрасывается через рот. Как проявление болезни кашель, как правило, бывает мучительным, упорным, зачастую болезненным, с выделением мокроты и появлением в ней различных примесей.
Причины возникновения кашля следующие.
Воспалительные заболевания органов дыхания - ларингит, трахеит, бронхит, бронхиолит, бронхиальная астма, пневмония, абсцесс лёгкого и др.
Иммунные реакции в ответ на поступление в организм аллергенов - пыльца растений, пылевые клещи, стиральные порошки и др.
Заболевания ССС с застоем крови в малом круге кровообращения - пороки сердца, ИБС, дилатационная кардиомиопатия и др.
Механическое раздражение - пневмокониозы*, нарушение проходимости бронхов вследствие сдавления их опухолью, инородные тела.
Химическое раздражение - табачный дым, экологически неблагоприятная обстановка (загрязнение воздуха), боевые отравляющие вещества, бытовой газ и др.
Термическое раздражение - вдыхание очень горячего или очень холодного воздуха.
Ятрогенные факторы - развитие фиброза лёгких после химиотерапии и лучевой терапии, побочное действие препаратов, например из группы ингибиторов АПФ (с разной интенсивностью у разных ингибиторов АПФ**), и др.
* Пневмокониозы - группа профессиональных болезней лёгких, обусловленных длительным вдыханием производственной пыли.
** Так, до 15% больных артериальной гипертензией и хронической сердечной недостаточностью, принимающих ингибитор АПФ II поколения эналаприл, начинают кашлять; в то же время в 2 раза реже кашель наблюдается у больных, принимающих ингибитор АПФ III поколения моноприл.
Рефлекторные факторы - рефлекс, не имеющий очевидного защитного характера: раздражение плевры, перикарда, раздражение рефлексогенных зон в области задненижней стенки наружного слухового прохода и др.
Психогенные факторы.
По частоте и характеру возникновения различают следующие виды кашля:
Однократный;
Приступообразный - при бронхиальной астме, обструктивном бронхите, у курильщиков;
Конвульсивный - приступообразный кашель с быстро следующими друг за другом толчками, прерывающимися шумным вдохом, иногда сопровождающийся рвотой (при коклюше);
Спазматический - упорный сухой кашель, сопровождающийся спазмом гортани (при раздражении гортанного нерва, как правило, патологическим процессом в области средостения);
Острый - при острой вирусной или бактериальной инфекции;
Хронический - при хронических заболеваниях дыхательных путей, хронической сердечной недостаточности.
По характеру кашель может быть сухим (без отхождения мокроты) и влажным, или продуктивным (с отделением мокроты).
При сильном мучительном кашле возможно развитие осложнений: обморока, разрыва эмфизематозных участков лёгких с развитием пневмоторакса, патологических переломов рёбер при наличии миеломной болезни, остеопороза и метастатических новообразований в лёгких.
Уход за больными с сухим кашлем включает в первую очередь лечение основного заболевания. Рекомендуют обильное тёплое щелочное питьё - например, минеральную воду «Боржоми», разбавленную наполовину горячим молоком.
Мокротой (лат. sputum) называют выделяемый при отхаркивании патологически изменённый секрет слизистых оболочек трахеи, бронхов и лёгких с примесью слюны и секрета слизистой оболочки полости носа и околоносовых пазух.
Характеристики мокроты - количество, цвет, запах, консистенция (жидкая, густая, вязкая), включения (кровь, гной и другие
примеси) - зависят от заболевания и наряду с результатами других лабораторных и инструментальных методов исследования имеют большое значение в диагностике заболеваний системы органов дыхания и других органов.
Суточное количество мокроты может колебаться от нескольких миллилитров при хроническом бронхите до 1-1,5 л при бронхоэктатической болезни, прорыве абсцесса лёгкого в бронх, гангрене лёгкого.
По характеру различают следующие виды мокроты.
Слизистая мокрота (sputum mucosum) - мокрота бесцветная, прозрачная, вязкая, практически не содержит клеточных элементов.
Серозная мокрота (sputum serosum) - мокрота жидкая пенистая, выделяется при отёке лёгких.
Гнойная мокрота (sputum purulentum) - мокрота содержит гной (характерна, в частности, для прорыва абсцесса лёгкого в просвет бронха).
Гнилостная мокрота (sputum putridum) - мокрота гнойная с гнилостным запахом.
Кровянистая мокрота (sputum sanguinolentum) - мокрота содержит примесь крови (отмечают, например, при кровотечении из стенок дыхательных путей при раке лёгкого).
«Ржавая» мокрота (sputum rubiginosum) - мокрота кровянистая, содержит включения ржавого цвета, образующиеся в результате разложения гемоглобина (появляется, например, при пневмонии, туберкулёзе).
Жемчужная мокрота - мокрота содержит округлые опалесцирующие включения, состоящие из атипичных клеток и детрита* (наблюдают, например, при плоскоклеточном раке бронхов).
Трёхслойная мокрота - мокрота обильная, гнойная, разделяющаяся при отстаивании на три слоя: верхний - сероватый пенистый, средний - водянистый прозрачный, нижний - грязного серо-зелёного цвета, содержащий гной и остатки некротизированных тканей (наблюдают при гангрене лёгких).
При наличии мокроты медсестра должна обеспечить соблюдение чистоты и своевременности опорожнения плевательниц. Необходимо следить, чтобы больной регулярно принимал дренажное положение, например по Квинке**, способствующее отделению мокроты,
* Детрит (лат. detritus - истёртый) - продукт распада тканей.
** Положение по Квинке (Генрих Квинке, Quincke H., 1842-1922, немецкий терапевт) - положение больного лёжа в кровати с приподнятым ножным концом.
по несколько раз в день по 20-30 мин. Такую процедуру называют постуральным дренажом.
Постуральный дренаж (лат. positura - положение; франц. drainage - осушение) - дренирование путём придания больному положения, при котором жидкость (мокрота) оттекает под действием силы тяжести.
Придание больному дренажного положения
Цель: облегчение отхождения мокроты при бронхитах, абсцессе лёгкого, бронхоэктатической болезни и т.д.
Подготовка к процедуре: заполнить ёмкость для мокроты (плевательницу) дезинфицирующим раствором (5% раствором хлорамина Б) на треть её объёма и поставить плевательницу рядом с больным, чтобы ему легко было дотянуться до неё.
Вариант 1:
Из исходного положения пациента на спине постепенно поворачивают вокруг оси его тела на 360°.
Переворачивая пациента на 45°, каждый раз просят его сделать глубокий выдох и при появлении кашля дают ему возможность хорошо прокашляться.
Процедуру необходимо повторить 3-6 раз.
Вариант 2 (поза молящегося мусульманина):
Просят больного встать на колени и наклониться вперёд (принять коленно-локтевое положение).
Просят больного повторить наклон 6-8 раз, сделать паузу на 1 мин, затем опять повторить наклон 6-8 раз (всего не более 6 циклов).
Следят, чтобы данную процедуру больной проводил 5-6 раз в день.
Вариант 3:
Объясняют больному, что ему необходимо 6-8 раз поочерёд- но (лёжа то на правом, то на левом боку) свешивать голову и руки с кровати (поза поиска тапочек под кроватью).
Следят, чтобы данную процедуру пациент проводил 5-6 раз в день.
Вариант 4 (положение Квинке):
Поднимают ножной конец кровати, на которой лежит больной, на 20-30 см выше уровня головного конца.
Данную процедуру проводят несколько раз по 20-30 мин с перерывом по 10-15 мин.
Если ни в одном из дренажных положений мокрота не отходит, их применение неэффективно.
Для улучшения крово- и лимфообращения в области грудной клетки больным показан её массаж, а для улучшения вентиляции лёгких - дыхательная гимнастика. Необходимо также проветривать помещение, в котором находится пациент, не менее 4 раз в сутки и поддерживать температуру воздуха в пределах 18-22 °C. Необходимо следить за выполнением пациентом предписаний врача. Больной должен быть обеспечен достаточным количеством жидкости - во избежание образования камней в почках при приёме антибиотиков и сульфаниламидов нужно давать ему больше пить.
С целью профилактики заражения окружающих медицинская сестра должна научить больного правильно обращаться с мокротой:
Не кашлять в непосредственной близости от здоровых людей.
Прикрывать рот рукой или платком при кашле.
Не сплёвывать мокроту на пол*, так как, высыхая, она может превратиться в частицы пыли и заразить других.
Собирать мокроту в специальную плевательницу с плотной крышкой, на дно которой должно быть налито небольшое количество 0,5% раствора хлорамина Б.
Плевательницы необходимо ежедневно опорожнять, предварительно отметив количество мокроты за день в температурном листе, и дезинфицировать их раствором хлорамина Б, осветлённым раствором хлорной извести. Мокроту больных туберкулёзом сжигают либо сливают в канализацию после предварительного обеззараживания в течение 2 ч сухой хлорной известью из расчёта 20 г на 1 л мокроты.
* В некоторых странах плевки в общественных местах считают административным правонарушением, например в Сингапуре принят закон, согласно которому плевки на пол (на тротуар на улице) наказываются штрафом в 500 долларов США.
Следует обязательно проводить визуальный осмотр мокроты. При появлении в ней прожилок крови необходимо немедленно информировать врача.
Кровохарканье и лёгочное кровотечение
Кровохарканье (греч. haemoptoe) - выделение крови или мокроты с примесью крови из дыхательных путей при кашле. Кровь может быть распределена в мокроте равномерно (например, мокрота в виде «малинового желе» при раке лёгкого) или отдельными прожилками. При крупозной пневмонии мокрота может быть «ржавой». Источником кровотечения могут быть сосуды системы лёгочной артерии или бронхиальные сосуды. При так называемом ложном кровохарканье источниками выступают кровоточащие дёсны, а также затекание крови при носовых кровотечениях.
Кровохарканье может наблюдаться при следующих заболеваниях.
Заболевания лёгких, сопровождающиеся распадом лёгочной ткани с вовлечением в зону распада лёгочных сосудов и нарушением целостности сосудистой стенки, - бронхоэктатическая болезнь, абсцесс лёгкого, туберкулёз, рак лёгкого, аденома бронха.
Патология ССС - стеноз левого атриовентрикулярного отверстия (митральный стеноз), тромбоэмболия лёгочной артерии, аневризма аорты.
Травма грудной клетки.
Аутоиммунные заболевания.
Лёгочное кровотечение. Выделение через дыхательные пути значительного количества крови (с кашлем или непрерывной струёй) называют лёгочным кровотечением. Массивным называют лёгочное кровотечение объёмом более 240 мл выделенной крови в течение 24-48 ч. Массивное кровотечение представляет непосредственную
угрозу для жизни больного. Наиболее частыми причинами лёгочного кровотечения выступают туберкулёз лёгких, рак лёгкого, бронхоэктазы, абсцесс лёгкого, муковисцидоз и др. Лёгочное кровотечение нередко приводит к затеканию крови в нижние отделы лёгкого и развитию аспирационной пневмонии.
Необходимо дифференцировать лёгочное кровотечение от желудочного. При лёгочном кровотечении кровь имеет алый цвет, пенистая, не свёртывается, имеет щелочную реакцию, выделяется при кашле. При желудочном кровотечении выделяемая кровь, как правило, тёмная, имеет вид «кофейной гущи» вследствие взаимодействия с кислым желудочным соком и образования солянокислого гематина; кровь имеет кислую реакцию, смешана с пищей, выделяется при рвоте.
Кровохарканье и лёгочное кровотечение - очень серьёзные симптомы, они требуют срочного врачебного вмешательства, как клинического, так и инструментального: диагностической рентгеноскопии, томографии, бронхоскопии и т.д.
Уход за больным с кровохарканьем предусматривает обеспечение полного покоя. Необходимо помочь пациенту принять удобное положение в кровати полусидя с наклоном в поражённую сторону во избежание попадания крови в здоровое лёгкое. На больную половину грудной клетки кладут пузырь со льдом. Лёд также дают проглатывать, что приводит к рефлекторному спазму сосудов и уменьшению кровенаполнения лёгких. При сильном кашле, усиливающем кровотечение, назначают противокашлевые средства. Воздействие высоких температур может привести к лёгочному кровотечению, поэтому пищу дают только в холодном полужидком виде. Нельзя принимать горячую ванну или душ. До осмотра врачом больной не должен двигаться и разговаривать.
Боли в грудной клетке
При заболеваниях органов дыхания болевой синдром чаще всего связан с вовлечением в патологический процесс плевры (плеврит, плевропневмония, пневмоторакс, карциноматоз плевры и др.).
Плевральные боли провоцируются дыхательными движениями, в связи с чем больные стараются дышать поверхностно.
Уход за больными с плевральными болями заключается в придании больному удобного, ограничивающего дыхательные движения положения (на больном боку), выполнении по назначению врача простейших физиотерапевтических процедур (постановки горчичников и др.).
Необходимо по назначению врача обеспечить больному приём обезболивающих препаратов и лекарственных средств, уменьшающих кашель.
При наличии у больного экссудативного плеврита [воспаления плевры с пропотеванием жидкости (выпотом) в плевральную полость] по назначению врача ему проводят плевральную пункцию. В этом случае необходимо подготовить пациента к процедуре и ассистировать врачу во время её проведения (см. раздел «Плевральная пункция» в Главе 8).





